整形外科・手術について
整形外科について
整形外科とは運動器官を構成するすべての組織、骨、軟骨、筋肉、靭帯、神経などの疾病・外傷を対象とし、その病態の解明と治療法の開発および診療を行う専門領域で、脊椎・脊髄、骨盤、上肢(肩、肘、手、手指)、下肢(股、膝、足、足指)など広範囲に及びます。すべての年齢層が対象になり、その内容は多彩で治療の必要な患者数が極めて多いのが整形外科の特徴で、高齢化に伴う変性疾患の増加、またスポーツ障害や労働災害・交通事故の多発に伴って需要は一層高まると思われます。
特色ある治療法
A. 股関節外科
2021年4月1日から宗が担当しております。経歴はこちら。
代表的な疾患と治療方針
1. 変形性股関節症、大腿骨頭壊死、急速破壊性股関節症、外傷性股関節症、関節リウマチ など
これらの疾患により関節の変形が進行すると、関節痛が出るようになります。まずは生活様式を変えてみたり運動療法を行ってみたりして、痛みがひどくならないように対処します。十分な疼痛コントロールが得られず、日常生活に支障をきたすようになると手術治療が必要になります。すり減った軟骨組織を再生させる手段はないため、人工股関節置換術を行うことになります。術後は関節の痛みがとれて歩きやすくなります。ウォーキング、水泳、ゴルフ程度の活動は許容されます。
手術時期については痛みの程度、年齢、全身状態などを考慮して、患者さんと相談の上で決めます。インプラントの耐久性に限度があるため若い患者さんにおいては慎重に検討します。高齢の患者さんにおいては、股関節の機能や全身状態があまり悪くならないうちに手術を決断する必要があります。
当科では、ほとんどの症例において前方進入法で行うことができます。これは筋肉を切離することなく手術を行うことができる最小侵襲手術法の一種で、筋肉への侵襲が少ない分、術後の回復が早いというメリットがあります。
2.人工股関節のゆるみ、感染、脱臼、周囲骨折 など
これらの病態が発生すると、再手術(人工股関節再置換術)が必要になる可能性があります。手術では一旦既存のインプラントを抜去し、新規インプラントを設置しなおします。インプラント抜去後に骨欠損を生じる場合、当院では同種骨移植で対応することができます。母床骨の状態が悪くなるほど手術は難しく、術後リハビリに長期間を要することになるので、適切な時期に再置換術を行うことが重要です。
3. 若年者における臼蓋形成不全、大腿骨頭壊死
若年者において臼蓋形成不全、大腿骨頭壊死が初期段階で発見された場合、骨温存手術の適応となる場合があります。術後の療養に長期間を要する、効果が人工関節手術に比べて不安定、などの欠点がありますが、自分の関節をなるべく長持ちさせ、人工関節手術を先延ばしにする効果が見込まれます。
B. 膝関節外科
小さな侵襲で膝関節内を直接観察でき、様々な治療もできます。対象疾患は、半月板損傷、十字靱帯損傷、離断性骨軟骨炎、タナ障害、関節鼠等です。関節リウマチにおいては、滑膜切除術を鏡視下で行なえます。ただし変形性関節症に対しての効果は限定的です。
膝関節周囲骨切り術
変形性膝関節症で、関節の内側だけもしくは外側だけが傷んでるものの対側が比較的健全な状態で残っていれば、骨切り術で良好な除痛が得られます。骨切り術で下肢をまっすぐにすれば、健全な部分でより多くの荷重を受け、傷んだ部分へかかる荷重を減らすことができるからです(図1)。術後の生活に制限が不要(そのためスポーツ愛好家など活動性の高い方には推奨します)、関節自体には侵襲を加えない(自分の関節が温存され術後の可動域も良好)など、人工関節にはないメリットがあります。ただし術後に痛みが軽減するまでには時間が必要、骨切り部をとめるプレートは皮膚の薄いところにあてるため骨癒合を得た後は抜釘をした方がいいこともある、などのデメリットもあるため、下記の単顆型人工膝関節との手術適応についてはよく話し合った上でニーズにあった選択をさせていただきます。
また骨切りの際には変形に応じた術式の選択をさせていただきます(図2)。
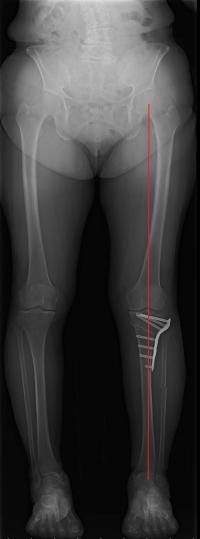
図1. O脚をまっすぐにすることで膝痛の改善が得られます


図2. 一般的な高位脛骨骨切り術の術前後
人工膝関節置換術
変形性膝関節症や関節リウマチの患者さんで、保存的治療による症状緩和が限界になった患者さんが主に受けられます。術後の関節可動域訓練が特に重要で、患者さんのリハビリ意欲が術後関節機能に影響します。
進行した変形性膝関節症や関節リウマチで関節全体が変形しているときには人工膝関節全置換術を行ないます。強い変形も矯正することができ、理想的な形に整えます(図3)。


図3. 人工膝関節「全」置換術の術前後
膝関節骨壊死や変形性膝関節症で内側もしくは外側のみの関節が痛んでいる状態であれば単顆型人工膝関節(図4)で対応が可能です。非常に侵襲が低く、術後の回復も早いので超高齢者(90歳以上)の方でも安全に受けていただくことができます。また十字靭帯という膝関節で重要な靭帯も温存できるため、術後により自然な膝の動きを得ることができます。この手術については当院では積極的に取り組んでおります。

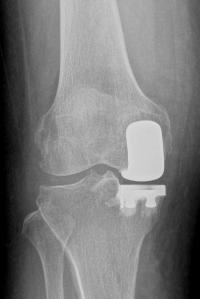
図4. 単顆型人工膝関節の術前後
変形が強く骨欠損が大きい場合や靱帯機能不全がある場合はステム付きの制動型人工膝関節を用います(図5)。


図5. 靭帯不全のため制動性の高い人工膝関節を選択
転移性骨腫瘍や病的骨折後の偽関節(骨が癒合しない)などで大きな骨欠損があり通常の人工関節での対応が困難な場合には、腫瘍用人工関節を用います(図6)。

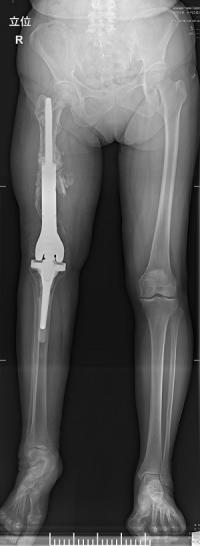
図6. 腫瘍用人工膝関節
通常の初回手術で条件がよければ、膝周囲骨切り術も単顆型人工膝関節置換術も人工膝関節全置換術も両側同時手術(図7)を行うことが可能です。両側同時手術には入院期間、リハビリ期間、費用の面などで大きなメリットがあります。

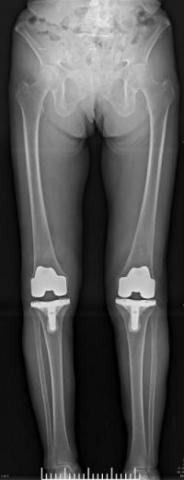
図7. 両側同時人工膝関節全置換術の術前後です。仮に一方ずつ手術をすると、手術をした脚はまっすぐになるものの、手術をしていない脚の強いO脚が残るため、リハビリがしにくくなります。
C. 脊椎・脊髄外科
2018年度から、京都大学医学部附属病院で脊椎を専門として診療に従事していた谷田司明医師が赴任しました。谷田医師は、一般的な成人脊椎疾患のみならず、小児脊椎疾患治療にも精通しており、滋賀小児保健医療センターや京都大学医学部附属病院と連携して、小児から成人まで全世代の脊椎疾患に対応しています。したがって、滋賀県立総合病院・小児保健医療センターは、日本でも数少ない、全世代のあらゆる脊椎疾患に対応できる病院となりました。患者さんそれぞれのニーズ、背景を熟考した上で、保存的治療から外科的治療まで提供しています。特に滋賀県の患者さんには、遠方に行かなくても自宅の近くで質の高い医療を安心して受けることができるよう、スタッフ一同、日々技術、知識を高めています。また、患者さんと共に歩んだ治療成績をデータとしてまとめて国内に留まらず世界に発信し続けています(谷田司明医師の略歴、業績等参照)。
代表的な疾患と治療方針
1. 小児脊椎疾患
神経モニター、ナビゲーションシステム、時には3Dモデルを作成して、安全なインプラントの設置を基に矯正を行っています。また、被曝量を徹底的に減らし、身体に優しい手術を実現しています。谷田医師は奇数週の金曜日に滋賀小児保健医療センターにて小児脊椎外来(→http://www.pref.shiga.lg.jp/mccs/shinryo/sekegeka/301350.html)、毎月第2週金曜日に京都大学医学部附属病院にて小児脊椎外来(→ https://www.seikei.kuhp.kyoto-u.ac.jp/consultation/guide2/spine/ )を担当しています。

2. 成人脊椎疾患
毎週月曜日、木曜日に滋賀県立総合病院にて谷田医師が脊椎外来を担当しています。まずは投薬、ブロック注射による保存的治療で経過を見させていただきます。しかし、保存的加療では十分に疼痛がコントロールできず、日常生活動作に不自由されている場合は手術を提案させていただいています。腰部脊柱管狭窄症、頚椎症性脊髄症、椎間板ヘルニアなどの慢性期疾患のみならず、脊椎骨折や脱臼といった外傷、悪性腫瘍の脊椎転移や化膿性脊椎炎などの急性期疾患にも対応しています。麻痺を生じている場合は、永続的な麻痺が残存しないように、できるだけ早期に緊急手術を行います。また再手術例も多く手掛けており、以前に脊椎手術を受けられた後に上肢痛や下肢痛、頚部〜腰背部痛などが遺残されている場合や再燃された場合も、ご相談していただければ尽力致します。
(1)ブロック注射、トリガーポイント注射
仙骨硬膜外ブロック注射、神経根ブロック注射、仙腸関節ブロック注射、椎間板ブロック注射、椎間関節ブロック注射、上臀皮・中臀皮神経ブロック注射などがあります。痛みの場所や症状に応じて行います。特に神経根ブロック注射は、脊椎のどのレベルから痛みが発しているのかを見極めるために行なうため、治療というより診断のために行います。
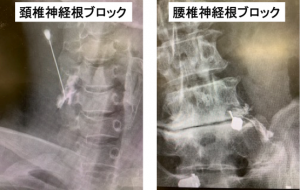
(2)手術療法
手術に関しては、できるだけ生理的な脊椎の動きを保持できるよう、非固定術を選択するようにしています。必要に応じて顕微鏡や内視鏡を使用しています。ただ、不安定な脊椎や、バランスを崩した体幹を有する患者さんにはインプラントを使用した固定術を提供させていただいています。
❶ 腰椎椎弓切除術
できるだけ椎間関節を温存するためトランペット状に椎弓、関節突起を削ります。

❷ 頚椎椎弓形成術、椎間孔拡大術
術後の軸性疼痛(後頚部痛)や首垂れ症をできるだけ予防するために、第2頚椎、第7頚椎に付着する筋は付着部を温存して手術を行っています。


❸ 胸腰椎固定術
腰椎後方椎体間固定術(Posterior Lumbar Interbody Fusion; PLIF, Transforaminal Lumbar Interbody Fusion; TLIF、前後同時固定術(Latelal Interbody Fusion; LIF)を適宜使い分けています。LIFは側腹部を切開しますが、低侵襲で大きなケージを椎間板に設置することが可能であり、特に多椎間固定や成人脊柱変形の矯正に有用です。高齢化社会になった昨今、加齢性変化による脊柱変形が生じて、労作性腰痛や腰痛性跛行(しばらくの時間立位をとっていたり、歩行していると、腰が重だるくなったり、腰痛が生じるため、腰を丸めて休憩してしまう)に悩んでいる方も少なくありません。
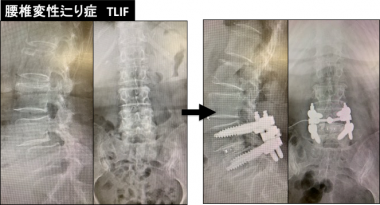

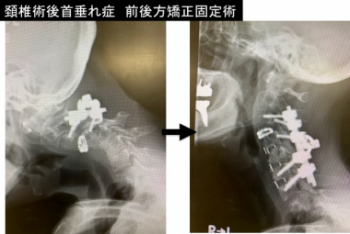
❹ 頚椎固定術
前方固定術または後方固定術を行っています。時に前後方固定術を併用します。首垂れ症や脊柱変形、上位頚椎疾患に対しても積極的に治療しています。

❺ 転移性脊椎腫瘍に対する手術
転移性脊椎腫瘍による強い疼痛、麻痺に対しては主科の医師との連携のもと、手術加療を検討します。特に麻痺が生じている場合は緊急手術も積極的に行っています。早急に対応すれば、麻痺の改善が期待できます。また、手術による日常生活動作の向上は、術後の補助療法を受ける機会を増やして間接的な延命効果を期待することができます。


❻ 化膿性脊椎炎に対する治療
感受性がある抗菌薬の投与と安静による保存的加療が原則ですが、感染のコントロールが難しい場合は手術加療を検討します。後方からの経皮的スクリュー固定という最小侵襲手術を行うことが多いですが、椎体破壊が強い場合や、高度の膿瘍形成が認められる場合は、前方掻爬・再建を行います。
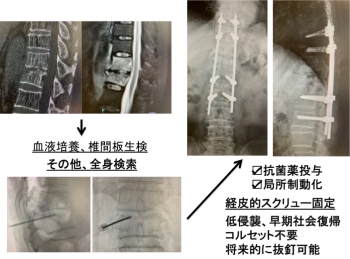

❼ 椎体骨折による治療
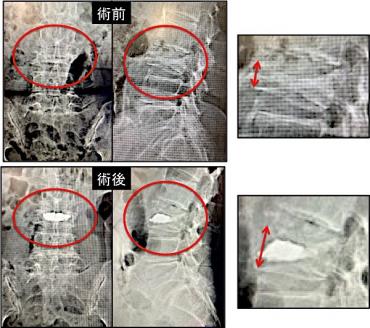
若年者では交通事故や転落事故などの高エネルギー外傷にて椎体骨折が生じますが、高齢者では骨粗鬆症に伴う椎体骨折が軽微な外傷で生じることがあります。コルセットや投薬といった保存的加療が原則ですが、下肢症状を伴うものや活動性が著しく低下している症例には外科的加療を検討しています。経皮的にセメントを注入して椎体高を復元して安定化させるBKP(balloon kyphoplasty)(下図)を症例によっては施行しています。
D. 骨折などの外傷外科
近年、高齢化が進み、骨粗鬆症により弱くなった骨に、軽微な外力が加わって発生する脆弱性骨折が増加しています。主なものは背骨の骨折(脊椎椎体骨折)、足の付け根の骨折(大腿骨近位部骨折)、手首の骨折(橈骨遠位端骨折)、肩の付け根の骨折(上腕骨近位部骨折)などがあります。これらの骨折は、立った高さからの転倒程度の「軽微な外力」で来します。これらのケガを放置すると、高齢者の日常生活活動を障害して生活の質を低下させるため、積極的に治療を行う必要があります。早期に手術などの治療を開始してリハビリテーションを進めることで、ケガする前と同じ様に健康な生活を取り戻せるよう努力しております。その他にも、交通事故などの強い外力がかかって起こるケガ(高エネルギー外傷)や、若い人のスポーツにより発生するケガなどを含め、当科では全身の外傷に対して積極的に治療に取り組んでおります。
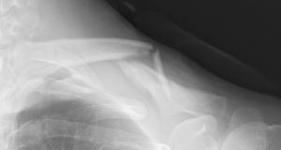
鎖骨骨折
スポーツや交通事故、転倒などによって肩や腕に衝撃力を受けて折れる場合が多く、比較的お子様にも多いのが特徴です。骨折部位によって治療方針が異なることもありますが、基本的にはズレが大きければ手術、少なければクラビクルバンドなどの装具を使用して保存的に治療を行います。骨折部が落ち着いたらリハビリを進めることで、また腕をしっかりと使えるようになります。
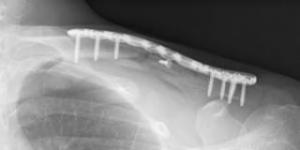
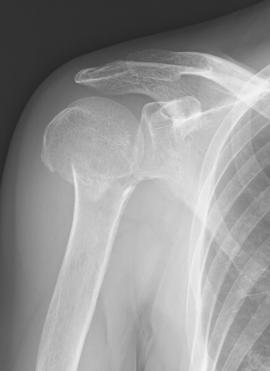
上腕骨近位端骨折
若い人ではスポーツや交通事故などの強い外力によって生じ、小児では骨端線(成長線)を含んで損傷する場合もあります。高齢者では転倒などの軽微な外力で生じることが多い骨折です。骨折部のズレが軽度であれば三角巾などで保存的に加療しますが、ズレが大きい場合などは手術が必要になります。骨折部が安定したら早期からリハビリテーションを開始することで、日常生活に支障なく手を使えるようになります。

上腕骨遠位部骨折
若い人には交通事故、労働災害、高所からの落下などの大きな力が加わっておこることが多く、中高年には直接打撲したり手をついて捻ったりした時に発生します。関節の骨折となることも多く、肘の機能障害を残すこともあるため、早期に治療を開始してリハビリテーションを進める必要があります。
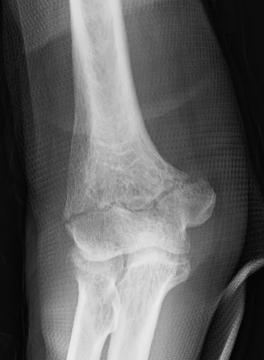

肘頭骨折
転んで肘をぶつけた、転んだ時に手をついたなどの原因で骨折します。肘頭が骨折すると、そこに付着している上腕の後ろに存在する上腕三頭筋という太い筋腱によって引っ張られ、肘頭は破断し、骨折部はズレた状態になります。転位が少なければギプスで保存的に治療できますが、多くの場合は骨折部が筋腱に引っ張られてズレてしまうため、肘の曲げ伸ばしの機能に障害がおこり手術が必要となります。早期に手術・術後リハビリテーションを行うことで、日常生活動作は問題なく行えるようになります。


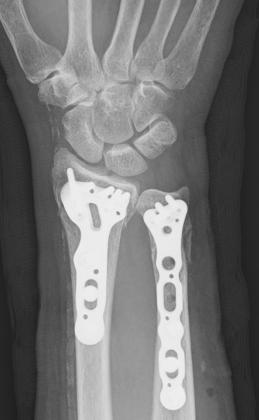
橈骨(尺骨)遠位端骨折
転倒して手をついたときに起きやすい骨折です。お子様の場合は、走っていて転倒した時や鉄棒などの遊具からの転落でも起こります。壮年期では交通事故や高所からの転落など高エネルギー外傷によるものが多く、高齢者では転倒などの軽微な外力が加わって起こる骨折の一つです。基本的には骨折部のズレが軽度であればギプスなどで保存的に治療しますが、ズレが大きい場合や骨折部が不安定な場合は手術が必要になります。骨折部が安定したら早期からリハビリテーションを開始することで、日常生活に支障なく手を使えるようになります。

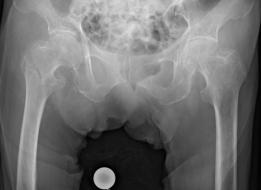
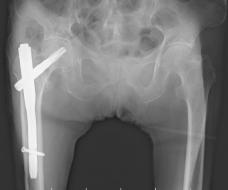
大腿骨近位部骨折
若い人でも交通事故や高所からの転落などの高エネルギー外傷で起こることもありますが、大腿骨近位部骨折のほとんどは高齢者であり、さらにそのおよそ4分の3は立った高さからの転倒という軽微な外力に由来する骨折です。この骨折を受傷すると、その後に歩行困難となることもあり、要介護となる可能性があります。治療は基本的には手術が必要となるため、早期に手術・術後リハビリテーションを行い、歩行の再獲得を目指します。
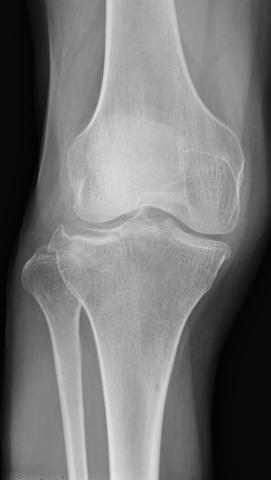
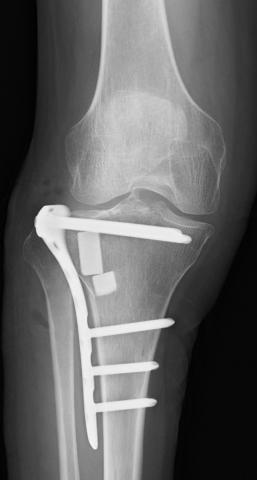
脛骨近位端骨折
若い人では交通事故や高所からの転落などの大きな外力で骨折し、また高齢者では普通に転んだだけの小さな外力で起こります。骨折部がズレて陥没したり、関節面に段差を生じることもあります。膝の関節の一部であり体重をうける部分のため、ちゃんと治療しないと体重を支えることや、膝をスムースに動かすことが難しくなります。治療は関節面のズレがある場合は手術を行い、早期から可動域訓練などのリハビリを開始して機能回復を図ります。
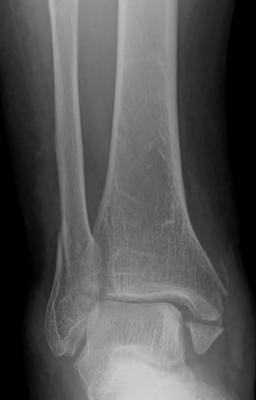
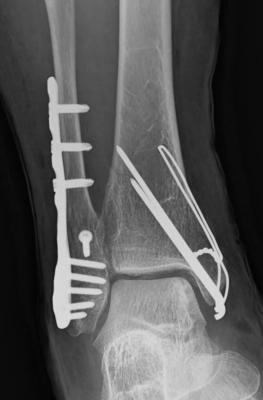
足関節骨折
足首に直接外力が加わったり、捻りや横方向・縦方向への力が関節に及んだときに起こる骨折です。下肢の骨折で最も頻度の高く、関節内骨折のため骨のズレを治すことが重要になります。 ズレが全く無ければギプスなどによる保存的治療が行われますが、多くの場合手術的治療が必要になります。関節面をきれいに治すことで、また歩行をすることが可能となります。
E.関節鏡手術(膝・肩)
関節鏡視下手術とは、1cm程度の小さな切開を数ヶ所つくり、直径約4mmの細いカメラを挿入して関節内を観察しながら行う手術をいいます。メリットとして、
・傷が小さく目立たない
・術後の痛みが少ない
・関節内の詳細な観察と正確な処置が可能
・術後早期よりリハビリが可能
などがあります。
関節鏡視下手術の適応となる主な疾患
膝関節
半月板損傷
半月板は膝関節のクッションの役割を果たしており、損傷すると引っかかりや痛みの原因となります。症状が強い場合、手術で半月板の切除、可能であれば縫合を行うこともあります。
前十字靱帯断裂
スポーツなどで損傷することが多く、膝の不安定感が出現することがあります。放置すると変形性膝関節症へ早期に進行する可能性があるため、若年者では手術適応となります。膝屈筋腱を採取して移植腱を作成し再建します。
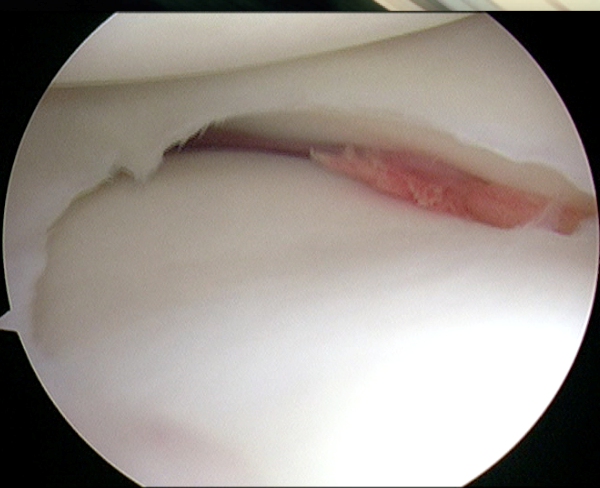
肩関節
腱板断裂
腱板は肩の運動を担う4つの筋肉の総称であり、損傷すると肩の挙上困難、運動時や夜間の痛みをきたすことがあります。リハビリを行っても症状の改善がない場合は手術で腱板の修復を行います。
反復性肩関節脱臼
肩の脱臼により関節唇や靱帯が損傷し、安定性が失われることで何度も脱臼を繰り返すことがあります。手術で関節唇や靱帯の修復を行います。
肩関節周囲炎(五十肩)
肩を構成する関節包、腱板、滑膜などに炎症が起きて、可動域の制限をきたします。リハビリを行っても可動域の改善がない場合は、関節包切離による受動術を行います。

治療方針
それぞれの患者さんにあった適切な治療を行います。難治性の疾患に対しては整形外科カンファレンスで治療方針を決定します。
- それぞれの症状に対する原因を診察所見、画像所見(レントゲン、CT、MRI等)をもとに総合的に判断し的確な診断を行い、適切な治療を行います。セカンドオピニオンを必要としている方にも適切な診断や治療のアドバイスを行います。
- 保存的治療を積極的に行い、症状を和らげます(安静、投薬、神経根ブロック等)。近隣の医院の先生方と連携をとりながら治療にあたります。
- 保存的治療の効果がなく、症状が強く日常生活に支障をきたす場合は手術的治療を考慮します。十分なインフォームドコンセントを行い手術を決定します。術後はリハビリテーション科と緊密な連携をとり、専門性の高い治療を提供し、身体機能を回復させ、早期の社会復帰を目指します。手術的治療のみでは対応が不十分な患者さんに対しても総合的に症状に対するアプローチを行い、生活の質を向上させるために努力いたします。
- 退院後は外来にて引き続き経過観察を行います。近隣の医院での経過観察も行います。
※他院から紹介でいらっしゃる方はMRIやCT等を持参いただくとスムーズに診察ができます。








